妊娠中の感染症について2
風疹
国立感染症研究所 風疹とは
ⅰ 感染経路
風疹(rubella virus)ウイルスの飛沫感染
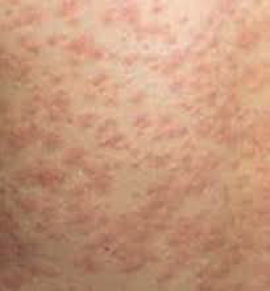
ⅱ 症状
発疹、発熱、リンパ節腫脹
ⅲ 診断方法
臨床症状、血中風疹抗体256倍以上が初感染ハイリスク、IgM抗体により診断
ⅳ 母子感染経路
胎内感染(経胎盤感染)のみ 胎内感染率は妊娠2ヶ月の感染で約75%、4ヶ月で約30%
ⅴ 妊娠・胎児への影響
妊娠初期に感染を起こすと生まれてきた赤ちゃんが先天性風疹症候群(congenital rubella syndrome CRS)
を発症することがあります。CRS発症率、CRS重症度ともに母体が感染した妊娠の時期によって異なり、妊娠早期ほど感染率、発症率が高く症状も重篤となります。中期以降の感染でも難聴の原因となることがあるので注意が必要です。
難聴、白内障などの眼症状、先天性心疾患
国立感染症研究所 風疹Q&A
ⅴ:治療
なし(対症療法)
ⅵ:予防
妊娠前に抗体価を検査し、抗体が弱い場合はワクチン接種、接種後は抗体がついたか検査で必ず確認しましょう。ワクチン接種後2ヶ月は避妊をしましょう。
B型肝炎ウイルス(HBV)
国立感染症研究所 B型肝炎とは
ウイルス肝炎であるB型肝炎、C型肝炎の感染は胎児の先天性奇形や流早産の原因とはなりませんが、胎児に感染することにより新生児肝炎やキャリア化の原因となるため、早期発見と感染予防が重要です。
ⅰ 感染経路
経皮、経粘膜(血液、唾液、精液)垂直感染、輸血・血液製剤、注射針
ⅱ 症状
感冒様症状、発熱、倦怠感、食欲不振など
HBVは持続感染(キャリア)が存在し、慢性肝炎、肝硬変、肝臓癌の原因となります。
ⅲ 診断方法
HBs抗原検査
「B型肝炎母子感染防止事業」が1985年より始まり母子感染による出生児のキャリア率は0.26%から0.024%へ10分の1となりました。
臍帯血でのHBs抗原検査
ⅳ 母子感染経路
経胎盤感染(子宮内より出生時の移行が主感染経路)産道感染、母乳感染
妊婦が急性B型肝炎を発症した場合、妊娠前〜中期であれば児に感染することは稀ですが後期〜産褥期であると高率に感染します。
HBVキャリア妊婦からの出生児の約20〜25%がキャリアとなります。妊婦はHBe抗原陽性であると出生児の80〜90%がキャリアとなります。
ⅴ 妊娠・胎児への影響
新生児、乳児肝炎。症状に乏しく多くは持続感染となり成人となりキャリア化します。
ⅵ 治療・予防
対症療法、出生直後のHBIG投与とワクチン投与
C型肝炎 (HCV)
国立感染症研究所 C型肝炎とは
HCVは肝炎の中で肝硬変、肝癌への移行率が最も高く内科医による長期のFollow upが必要となります。
ⅰ 感染経路
経皮、経粘膜(血液、唾液、精液)垂直感染、輸血・血液製剤、注射針
ⅱ 症状
A型肝炎、B型肝炎と同様ですが、C型急性肝炎発症初期の症状は軽症が多く、34%は無症状。持続感染が成立し高率に慢性肝炎に移行、初感染から約20年後に肝硬変、30年後には肝癌へ進展して行きます。
ⅲ 診断方法
HCV抗体、HCV RNA
ⅳ 母子感染経路
経胎盤感染、産道感染(5.3%)、母乳を介しての感染の報告はありません。 妊婦の持続感染率は0.4〜0.7%
HCV RNA陽性の妊婦からの母子感染は約10%、母子感染児の約30%は生後3年ごろまでにHCV RNAが陰性化します。持続感染は約4%
ⅴ 妊娠・胎児への影響
新生児、乳児肝炎、キャリア化
ⅵ 治療
母子共にC型肝炎の管理、治療
ⅶ 予防
ワクチンはありません
危険度の高い妊婦では帝王切開も考慮しますが、経腟分娩により母子感染を起こしたとしても3歳までに3割が陰性化することと、治療、管理が確立されていて問題となるのが数十年後なので、情報を共有し分娩方法を選択します。
今後はHCVワクチンの開発が望まれます。
HIV(ヒト免疫不全ウイルス)
AIDS(後天性免疫不全症候群)とは
後天性免疫不全症候群:AIDSを起こす。
近年、治療薬の開発が飛躍的に進み、早期に服薬治療を受ければ免疫力を落とすことなく、通常の生活を送ることが可能となって来ました。さらに最近では治癒例も報告されています。
HiV感染妊娠と母子感染予防
ⅰ 感染経路
性行為感染 AIDS発症まで数年〜数十年。新生児感染の早期進行型では1年以内
ⅱ 症状
AIDS発症までは無症状
ⅲ 診断方法
新生児は生後48時間以内、14日、1〜2ヶ月、3〜6ヶ月にHIV RNA定量を行います 。生後18ヶ月で諸検査陰性であれば感染は否定されます。
ⅳ 母子感染経路
経胎盤感染、産道感染、母乳感染、妊娠初期〜中期には少なく、後期の子宮収縮が原因で抹消血管の破綻が起こり母体血が直接胎児に移行することで感染が起こります。
無治療では経胎盤感染、経産道感染で25〜30%、抗HIV薬+帝王切開分娩で1.6%
ⅴ 妊娠・胎児への影響
早産、IUGR、胎児への影響は新生児キャリア化、AIDS発症があり、胎内感染、新生児感染ともにきわめて予後は悪い。
ⅵ 治療・予防
できるだけ早い時期(妊娠14週以降)から多剤併用療法を行う。分娩は子宮収縮による胎児側へのウイルス流入を防ぐため破水、陣痛発来前、37週頃の帝王切開。授乳は禁止。出生後8〜12時間までに抗HIV薬を投与開始し、生後6週まで継続します。
早い時点での治療開始が必要なため、妊婦スクリーニング検査は初期に行うことが重要です。2009年の検査実施率は99.6%。2010年からは検査費用は自治体が負担しています。
ⅷ トピックス
近年HIV感染症に対する治療薬や治療方法の進歩により、感染者の予後は飛躍的に改善し、適切な管理を行えば母子感染のリスクも0に近いものとなりました。国連合同エイズ計画(UNAIDS)によれば2016年の世界の新規HIV感染者数はいまだ180万人を数えるものの徐々に減り始めていますが、アフリカなど途上国では今だに深刻な状態が続いています。
-
成人T細胞白血病ウイルス(HTLV-1)
-
HTLV-1は成人T細胞白血病(ATL)やHTLV関連脊髄症(HAM)を引き起こすレトロウイルスです。ウイルスは血液、唾液、精液、母乳に含まれ、母乳感染、性交感染、輸血により感染します。
-
*HTLV-1情報ポータルサイト
ⅰ感染経路
母乳感染、性行感染、輸血(現在は排除)
母乳感染率は15〜25%、完全人工栄養児でも2〜3%の割合で感染します。経産道、および胎内感染は2〜6%と少数です。
HTLV-1の性交感染は、2年間でほとんどが男性からで女性へ約20%程度に起こり、最終感染率は70〜80%といわれています。しかし、発症までに40〜50年要すると考えられており、性交感染では発症までに長期間を要するため感染者の一生中では免疫不全状態をのぞきATLを発症しません。要するに大人になってから感染しても発症より先に本人が死んでしまうということです。しかし、母子感染で赤ちゃんに感染を起こすと赤ちゃんが寿命を全うする前に発症する可能性があるので、母子感染の予防が大切になるわけです。
以前は九州、沖縄など限られた地域にキャリアが多いとされてきましたが、近年では広い地域に広がっています。
ⅱ 潜伏期間
非常に長期、数十年
ⅲ 症状
ほとんど無症状。発熱、全身倦怠感などやリンパ節腫脹、発疹などが出現することもあります。ATLを発症すると2年以内にほとんど死亡する「急性型」や「リンパ腫型」「慢性型」「くすぶり型」の病型に分かれるが、急性型やリンパ腫型の予後は極めて悪い。
ATLは乳幼児に母乳感染したキャリアが成人後、5〜10%の頻度で発症する。全国のキャリア数は約100 万人、妊婦罹患率0.1〜5%。ATL 発症数は年間約700 例といわれ、大多数の患者は40歳以上です。
ⅳ 診断方法
HTLV-1抗体の検出 陽性の場合ウェスタンブロット法による確認検査
ⅴ 妊娠、胎児への影響
なし 新生児のキャリア化
スクリーニングの必要性:母乳感染が問題になるので必要、ガイドラインでは遅くとも妊娠30週までの検査が推奨されています。
ⅵ 予防
⑴ 人工乳 ⑵ 凍結母乳(−20℃、12時間)⑶ 移行抗体存在時のみ短期母乳哺育
ⅶトピックス
現時点でHTLV関連疾患を防ぐ唯一の有効手段は母子感染の予防につきますが、本来母乳は母児双方にとって多くの利点を有します。6ヶ月以上の母乳哺育児の感染率は20%と比較し、完全人工栄養哺育児での感染率2〜3%であり、ATLの発症率では母乳哺育児の1%が発症し完全人工哺育児でも0.1〜0.15%はATLを発症するので、1,000名中8,9名の発症を防ぐため991〜2名は母乳を断念するということになります。ATLという病気の悲惨さと母乳哺育のメリットを考え合せ、専門家を交えての検討が必要となります。
サイトメガロウイルス(CMV)
サイトメガロウイルス(CMV)
ⅰ 感染経路
性交感染、乳幼児などの感染者の唾液、尿からの感染、輸血・臓器移植
ⅱ 症状
ほとんどは無症状、まれに感冒様症状、原因不明の発熱、皮疹、肝機能障害
ⅲ 診断方法
血中サイトメガロウイルス抗体測定
ⅳ 母子感染経路
大部分が産道感染、胎内感染(経胎盤感染)、母乳感染も起こります、胎内感染率は35〜50%でそのうち約10%に巨細胞封入体症が発症します。出生時に無症状でも将来10〜15%に難聴などの神経学的後遺症を発症します。
ⅴ 妊娠・胎児への影響
流産、死産、巨細胞封入体症(小頭症、眼症状、難聴、貧血、肝脾腫、低体重など)、乳児期・小児期の神経学的後遺症
ⅵ 治療
なし
ⅶ 予防
通常、乳幼児期に親の唾液などで感染し、以前わが国の成人のCMV抗体保有率は約95%とされていましたが、近年は衛生意識の向上(口移しや食べ残し、チュッチュしないなど)により抗体保有率は70〜80%まで減少したといわれ、未感染妊婦の増加が問題になっています。
現在有効な予防法、治療法はありません。妊娠時、未感染が確認できれば、唾液や尿、血液に触れないようにし、性交はコンドーム使用もしくは控えた方が良いでしょう。
パルボウイルス(リンゴ病)
パルボウイルス(リンゴ病)
パルボウイルスB19感染症は伝染性紅斑、リンゴ病として知られており胎児に感染すると、胎児水腫などを引き起こすことがあります。
ⅰ 感染経路
主として飛沫感染、接触感染。まれに輸血、血液製剤
ⅱ 症状
《小児》 発熱、倦怠感、頭痛、筋肉痛などがあらわれ数日して関節痛、典型的な頬部紅斑が出現し、数日で消失します。感染はほぼ5年ごとの流行、春から初夏に多く4〜10歳児に多い。感染力は強くクラス内で60%、家庭内では50〜100%感染します。
《成人》 感冒様症状や関節炎などの非特異的症状で典型的な紅斑は出現しないことが多く、また約半数が不顕性感染で症状が出ません。
ⅲ 診断方法
妊婦など成人の場合は不顕性感染が多く臨床診断は困難であり、血清診断によるIgG抗体、IgM抗体の測定を用います。
ⅳ 母子感染経路
経胎盤感染
ⅴ 妊娠・胎児への影響
妊娠20週未満の感染は約24〜30%に胎内感染が成立し、その1/3(母体感染の約10%)が胎児水腫や胎児死亡となります。胎児水腫はウイルス感染による胎児の重度の貧血が心不全を引き起こすために発症し、平均22週で診断されます。自然軽快する例もありますが予後についてはまだ不明です。
20週以降での胎児への影響は急速に減少します。
ⅵ 治療
胎児輸血の成功例が報告されています。
ⅶ 予防
なし
ⅷ トピックス
感染の可能性のある妊婦に対してはできるだけ早く血清IgG、IgM抗体検査を行い、IgM陽性であれば母体感染が成立していると考え厳重な超音波での管理を行います。
水痘・帯状疱疹ウイルス(VZV)みずぼうそう
水痘・帯状疱疹ウイルス(VZV)みずぼうそう
ⅰ 感染経路
水痘は飛沫感染、接触感染。帯状疱疹は接触感染 成人の抗体保有率は95%と高いので妊娠中の罹患は少ないですが(21~38歳女性のVZV抗体保有率は98.0~99.1%)感染すると妊娠末期に水痘肺炎が重症化し、死亡することもあります。
ⅱ 症状
発熱、倦怠感、特徴的な皮疹(3〜4mm大の紅色丘疹)が顔面から始まって全身に広がります
ⅲ 診断方法
流行状況と特徴的な皮疹、水疱中の抗原の同定、血清抗体測定
ⅳ 母子感染経路
ほとんどが産道感染なので、経胎盤感染による先天性水痘症候群はまれです。(わが国に報告例はない)分娩前後に母親が発症した場合、周産期水痘、新生児水痘が高率に発症します。
ⅴ 妊娠・胎児への影響
・先天性水痘症候群(CVS):妊娠初期(20週以前)の罹患により生じるのが先天異常を合併した先天性水痘症候群です。発生頻度は13週未満で0.4%、14〜20週で2%と低いのですが流産に至ることがあります。
・周産期水痘:分娩前4〜5日から分娩後2〜3日に発症した場合30〜40%に新生児水痘が発症し重症化することがあります。死亡率は30%といわれています。
ⅵ 治療
母体:アシクロビル投与、分娩前5〜分娩後3日以内の発症では児に免疫グロブリン、感染があればアシクロビル
ⅶ 予防
ワクチン投与(生ワクチンなので妊娠中は禁忌)
単純ヘルペスウイルス (HSV)
単純ヘルペスウイルス (HSV)
単純ヘルペスはHSV-1型とHSV-2型に分類され、HSV-1は口唇ヘルペス、歯肉口内炎の原因となり、HSV-2は性器ヘルペスの原因となります。HSV-1は幼少期よりHSVの感染者から唾液などを通じて感染することが多く50~80%に達しますが、口内初感染の約9割は無症状です。HSV-2は性行為により性器に感染しますが、最近は口唇性交によりHSV-1が性器に感染を起こし、HSV-1による性器ヘルペスが増加しています。
ⅰ 感染経路
性交渉による接触感染
ⅱ 症状
強い外陰部痛、外陰の発赤と浅い潰瘍、小水疱、発熱、鼠径リンパ節腫脹
ⅲ 診断方法
臨床的に判断、抗体検査、病変部から抗原採取
ⅳ 母子感染経路
大部分が分娩時の産道感染。経胎盤感染はまれ
分娩時に母体に性器ヘルペスが存在すると、初感染では約50%に新生児ヘルペス(年間約100例)が発症します。しかし、新生児ヘルペス症例の約70%では分娩時に母体に性器ヘルペスが認められていません。
ⅴ 妊娠・胎児への影響
まれに流産、死産。問題になるのは産道感染による新生児ヘルペスの発症です。
新生児ヘルペスは①全身型 ②中枢神経型 ③皮膚型(表在型)の3つの病型に分類され、全身型は最も重篤で約30%が死亡します。
| 病原 | 頻度 | 症状 | 予後 |
|---|---|---|---|
| 皮膚(表在)型 | ほぼ半数 | 皮膚、口腔、眼に限局する水疱 | 予後は良好 無治療の場合中枢神経型や全身型へと進展することがある |
| 中枢神経型 | 約1/3 | 脳炎による中枢神経症状 | 死亡率は低いが神経学的な後遺症を残す |
| 全身型 | 約1/4 | 発熱、哺乳量低下 敗血症様症状 DIC、多臓器不全 |
生後7日から症状が現れ多くは死亡 |
ⅵ 治療
母体、新生児:抗ウイルス薬(アシクロビル、バラシクロビル)の内服、軟膏塗布
ⅶ 予防
外陰部に病変がある場合や、初感染で発症より1ヶ月以内の場合は産道感染を防ぐために帝王切開での分娩を行います。
麻疹(はしか)
麻疹(はしか)
麻疹は感染力が強く、我が国ではワクチン接種により感染者は減少したが最近はアジア諸国からの輸入例の増加にともない200〜400人と増加した
ⅰ 感染経路
空気感染(極めて高い感染力)、飛沫感染、接触感染
ⅱ 症状
発熱、全身倦怠、に引き続き結膜炎、咳とし感冒様症状が強くなり特徴的な発疹(Koplik斑)が出現し2峰性の高熱、前額部から四肢に及ぶ紅斑がひろがり急速に解熱する 合併症として気管支炎、中耳炎から致死的な肺炎、脳炎。稀ではあるが亜急性硬化性全脳炎(SSPE)。成人では麻疹脳炎や下血などの消化器症状を伴う重症出血性麻疹が報告されている。
ⅲ 診断方法
臨床症状で診断がつく ウイルス分離、抗体測定
ⅳ 母子感染経路
経胎盤感染
ⅴ 妊娠・胎児への影響
風疹などと異なり、麻疹感染は胎児の先天性奇形の原因にならないと考えられているが、胎児死亡や流早産を起こす可能性が20〜40%あるといわれている。分娩直前直後の感染は出生児の先天性麻疹の発症に注意する。
妊娠中の麻疹感染は肺炎など母体が重篤化しやすいといわれている
ⅵ 治療
対症療法のみ
ⅶ 予防
非妊娠時のワクチン(MMR)が極めて有効
発症者と接触した可能性がある場合は妊婦、新生児ともに受動免疫療法としてガンマグロブリンの投与が有効である
ⅷ トピックス
インフルエンザ
インフルエンザ新型インフルエンザ
感染経路
インフルエンザです(笑)2009年に流行したインフルエンザは新型インフルエンザ(H1N1亜型)といって、従来の季節性インフルエンザとは異なったタイプ(抗原)でしたが現在は季節性インフルエンザの一つとして位置付けられています。
インフルエンザは高齢者と同じくハイリスクで重症化しやすく、死亡例もあります。
ⅰ母子感染経路
経胎盤感染
ⅱ妊娠・胎児への影響
催奇形性はありませんが流産例があります。また生まれた児の統合失調症の発症リスクが4~7倍になるそうです。よく「咳き込んで赤ちゃんが出てしまう」というのは都市伝説です。(笑)
ⅵ 予防・治療
妊婦へのインフルエンザワクチンの接種は予防に有効であり、母体、胎児への危険性は妊娠全期間を通してきわめて低いので積極的な接種がすすめられます。また妊娠中の抗インフルエンザウイルス薬投与も重症化を予防します。さらに患者と濃厚接触した妊婦への予防投与(症状が出る前に内服)も有益性が認められています。
新型コロナ感染症
コロナです(笑)(笑) 新型コロナ感染症:coronavirus disease「COVID-19」という病気を引き起こす病原体の名称は「SARS-CoV-2」ですが、日本ではもっぱら病気の名前は「新型コロナウイルス感染症」、病原体の名称は「新型コロナウイルス」と呼ばれています。ご存知の通り新型コロナ感染症は2019年に中国武漢市で発見され、全世界に感染拡大していき、今にいたっています。なにしろ人類にとっても初めての感染症でご存知の通り世界中で大混乱を来しました。
2023年8月現在いまだに感染は続いていますが、2023年5月から「新型インフルエンザ等感染症(いわゆる2類相当)」としての対応が、季節性インフルエンザと同じ「5類感染症」の扱いとなりました。
妊婦に関しては取り扱い施設が限られるため感染者への産科的対応の遅れ、感染予防のための帝王切開分娩、帰省分娩の停止、家族、出生児との面会制限、隔離などなど様々な処置が、自治体、各医療施設バラバラに対応しました。また日本と他の国々の対応の違いも問題になりました。ここきてある程度各種報告がまとまってきましたので供覧いたします。
国内外の臨床統計から,妊婦が同年齢の女性と比較して,特に COVID-19 に罹患しやすい ということはありません.しかし,妊娠後半期に感染すると,早産率が高まり,患者本人も重症化し やすいという事実が明らかになりました.一方,妊娠初期・中期の感染で胎児に先天異常を起こす という報告はなく,子宮内感染も稀です.妊婦本人は軽症であっても,重篤な胎盤炎から流 産や子宮内胎児死亡をきたす例があり,ワクチン未接種者に多いと考えられています。
日本産科婦人科学会事業 COVID-19 妊婦レジストリによれば,2022 年 5 月 5 日までに登録された感染妊婦 967 例中,軽症(肺炎所見なし) 708 例(73 %),中等症Ⅰ(肺炎所見あり、呼吸不全なし) 128 例(13 %), 中等症 II (呼吸不全あり、酸素投与必要)118 例(12 %),重症(集中治療室、人工呼吸管理) 13 例(1.3 %)でした.母体死亡の登録はありませんでした.特に デルタを主体とした流行(2021 年 6 ~ 11 月)において,中等症 II ・重症例が多く.ワク チン接種歴が明らかな感染妊婦 661 例中,86 %が未接種でした(中等症 II ・重症 81 例の すべてが未接種).
リスク要因
この報告では,年齢 31 歳以上,妊娠 21 週以降の感染,妊娠前 BMI 25 以上,喘息 を中心とする呼吸器疾患等の併存疾患(既往・現症の存在など)が重症化のリスク因子でした. 欧米ではこれに加えて,人種や喫煙歴,妊娠高血圧症候群,妊娠性糖尿病,血栓傾向などがリ スク因子として報告されています。
ワクチン接種
諸外国の統計では,妊娠中のワクチン接種は新生児の入院リスクを減少させます.死産,ある いは母児ともに生命にかかわる事態に陥ったのは,未接種者に多かったと報告されています.わ が国においてもオミクロン流行以降は,母体の重症例は減少していますが,一定頻度で妊娠中期 の流産や死産が発生しており,そのほとんどがワクチン未接種の妊婦です.諸外国でもわが 国でも,妊娠中のワクチン接種による母体と胎児・新生児に対する奇形や流早産などの重篤な 有害事象の増加はありません.そのため,日本産科婦人科学会・日本産婦人科感染症学会では,すべ ての妊婦に週数を問わず,積極的なワクチン接種を推奨しています。
副反応
発熱や倦怠感などの副反応の出現率は非妊婦と同程度です。
胎児、新生児への移行
ワクチン接種後、抗体は胎盤を通して胎児に移行することが報告されており、生まれた赤ちゃんの早期の感染防御に有効です。またワクチン2回接種後は約86%の母乳中に抗体が検出され、ワクチンを接種できない新生児、乳児を感染から守る効果が期待できます。
以上、現段階(2023年8月)までにわかってきたことをまとめました。今後、あらたな知見が蓄積されていくことと思われます。ただ言えることは、ワクチン接種により確実に重症化のリスクも軽減し、さらに生まれてくる赤ちゃんにも有益なことがわかりました。


